![]()

![]()

黄斑とは、網膜の中心に位置し、眼の中に入った光が焦点を結ぶ場所を黄斑といい、文字や色を識別するために重要な細胞が集まっている場所です。良好な視機能を保つ上で最も大切な場所と言えます。
黄斑部の病名として、
などの黄斑部に異常をきたす疾患があります。
黄斑疾患の症状として、
このような症状を自覚した場合は眼科で検査を受けることをお薦めします。
黄斑部疾患に対し診察、治療する上で大変有用となる多くの最新眼科機器を取り揃えています。 視力検査や眼底検査などの一般検査を行った後、必要に応じて以下の検査を行います。 蛍光眼底造影検査(HRA):2種類の造影剤(フルオレセイン及びインドシアニングリーン)の同時撮影が可能 光干渉断層計(OCT):網膜の断層像を詳細に得ることが可能。現在4種類のOCTが稼働中。 光干渉断層血管撮影(OCT-A):網膜?脈絡膜の血管を詳細に得ることが加納。現在3種類のOCT-Aが稼働中。 マイクロペリメータ(MP-3):眼底を観察しながら視野検査が可能 多局所網膜電図:網膜の局所的な電気生理機能の評価が可能
それぞれの検査結果から総合的に診断をした後、硝子体手術、レーザー治療、薬物療法による適切な治療を行います。特に、近年増加傾向にある加齢黄斑変性に対しては、以前から行われているレーザー治療に加えて、光線力学的療法(PDT)、薬物(抗VEGF抗体)の硝子体内注入も行えるようになり、最新の治療を行っています。血管新生黄斑変性に対しても十分なインフォームドコンセントを行った後、抗VEGF抗体の硝子体内注入を行っています。抗VEGF抗体の進歩が目覚ましく各疾患に応じた薬物、治療プロトコル選択を行なっています。
(文責:大坪 充, 2024/07)
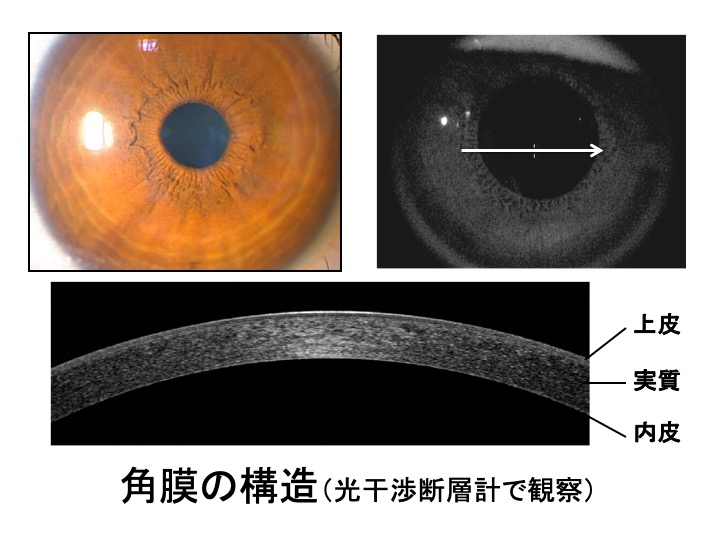
眼の表面のうち、くろめの部分を「角膜」といいます。角膜は厚さが0.5mmほどのうすい透明な膜で、眼の中に光を通す役目と、きれいなレンズの形を維持して正しくピントのあった像を眼の中につくる役目をあわせ持っています。角膜が何らかの原因でにごったり、形がゆがんだりしてしまうと、眼の中に光が届かず、ひどい場合は失明に近い状態となってしまいます。
角膜外来では月曜日と金曜日に、細菌性?ウイルス性などの感染性角膜炎、円錐角膜に代表される角膜形状変化、ドライアイなど、各種の疾患に幅広く対応できる体制を整えています。検査室にはスペキュラーマイクロスコープ、角膜形状解析装置、前眼部光干渉断層計を導入して画像診断能力を強化しています。
難治な症例についても対処できるよう、治療法の研究?開発に日々取り組んでいます。また、2005年に発足したNPO旭川医大アイバンクと連携して献眼活動と移植医療の普及推進に努めています。
いろいろな角膜移植の術式
角膜移植とは、病気でもとに戻ることが出来ない角膜を献眼でいただいた透明な角膜と交換する手術です。角膜移植が現在に近い手法で行われるようになって100年が経ちます。確立された移植手術として長い歴史があり、つねに手法は洗練されて進歩し続けています。
もっとも基本となる角膜移植の手法は全層移植です。上皮、実質、内皮の全てを取り除いたのちに透明な移植角膜を縫い合わせます。
近年、病気の部分が角膜のどの部分にあるかをよく見極めて必要な部分だけを移植するパーツ移植という発想が生まれました。パーツ移植には、表層移植、深部表層移植、内皮移植といった種類があります。全層移植と比べて術式が複雑で、ていねいな取り扱いが求められますが、術後の丈夫さや拒絶反応の発生リスクが低いなどの利点もあります。
現代の角膜移植は病状によってふさわしい手法を選択します。どのような治療がふさわしいかは眼科専門医とよく話し合われることをお勧めします。
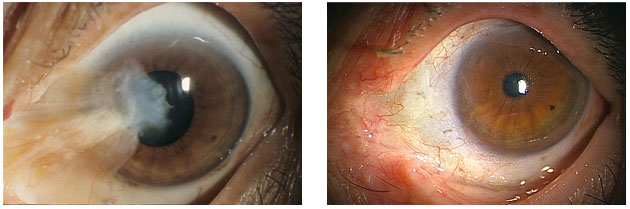
難治性眼表面疾患に対する羊膜移植
疾病や外傷によって眼表面が乱れてしまうと、平滑さや透明性が失われて難治となることがあります。
羊膜とは胎児が母体内で養われている際に包まれている薄い膜です。これを眼表面の欠損部やきずあとに移植することが治療として有効であることがわかりました。旭川医大では、角膜上皮欠損の遷延、熱傷、化学傷、腫瘍切除後、再発性の翼状片といった難治な眼表面疾患に対する羊膜移植に取り組んでいます。
羊膜移植は、長年にわたる全国の医療機関での取り組みをもとに確立された治療法です。
旭川医科大学は、早くから臨床研究にたずさわり、2012年4月に厚生労働省の定める先進医療施行施設の承認、2014年4月の診療報酬点数収載(K-260-2)から健康保険適応のできる施設として認可されています。
当院での取り組みは羊膜移植の実用化を目指した一連の流れにあり、今後も治療法の開発や普及に尽力してまいります。
(文責:花田 一臣, 2019/05)
近視外来は、毎週火曜日の午後に行っていますが、完全予約制です。
近視は、眼球が後方に伸びて焦点が合わなくなる眼球構造の変化ですが、学童の近視と、成人の近視は分けて考える必要があります。
成人の場合には、網膜剥離や網脈絡膜変性などにより重篤な視機能障害を引き起こす要因となる病気として捉える必要があります。網膜剥離の場合、眼底の周辺に生じる網膜裂孔が原因となります、したがって、目の中心の視機能を表す視力や、健康診断で使われる中心だけの眼底写真では、これらの変化をとらえることはできません。散瞳して網膜周辺部まで眼底検査を行う事が必要です。強度近視では黄斑部に網脈絡膜変性が生じることがあり、中心で物を見ることが出来なくなるため著しい視力低下を招きます。このような変化を早期に発見し、適切な治療を行う事が重要です。
学童近視の原因は、よくわかっていませんが、世界中で様々な観点から近視進行を予防する試みが行われています。これらの予防方法が日本人でも同様の効果を得ることができるのかを検証するため、日本で発売される前に国内で多施設共同研究を行います。旭川医大では、これまで近視進行抑制眼鏡や低濃度アトロピン点眼による近視抑制効果に関する多施設共同研究参加してきており、多くの皆様にご参加いただきました。ご協力ありがとうございました。また、新しい予防法に関する研究が始まりましたら詳細をご連絡します。
(文責:石子智士, 2019/5/20)
斜視と弱視の診断と治療を主に行っています。
斜視について
両眼の視線が同じ方向を向いていない状態を斜視といいます。どちらかの目が内側に寄る内斜視、外側を向く外斜視、もしくは上側や下側に寄ったりする上下斜視があります。
斜視の患者さんは、ものが2つに見えたり(複視)、眼の疲れや頭痛、見た目が気になることで困っておられます。また、小児期の斜視は、両眼でものを立体的にみる力の発達が障害されたり、弱視や斜頸(顔が傾く)の原因となる場合があります。適切な時期に、治療を行うことが大切です。
斜視の治療は主に手術ですが、そのほかに屈折矯正眼鏡、プリズム眼鏡、視能訓練、ボツリヌス毒素注射があります。詳しい検査の上、それぞれの病状に合わせて、これらの治療を組み合わせ最適な治療を行うことを目指しています。
弱視について
弱視とは、主に強い屈折異常(遠視、近視、乱視)や斜視などが原因で正常な視力の発達が妨げられることによる視力不良で、眼鏡をかけてもよく見えない状態となります。視覚の発達する“感受性期間”は、生後から6歳くらい、長くても8?9歳ぐらいまでと考えられています。弱視治療は、この“感受性期間”に行うことが重要です。眼鏡装用、健眼遮閉(アイパッチ)、点眼薬による治療を行います。
眼鏡:正しい度数の眼鏡をかけるため、ピント合わせ(調節)を麻痺させる目薬を使用し、屈折度数(遠視?乱視?近視)を測定しています。成長に合わせて眼鏡の変更が必要ですが、9歳未満は治療用眼鏡代金の一部が補助される制度がありますので、対象のお子様にご案内しています。
健眼遮閉(アイパッチ):視力の良い方の目(健眼)を隠して弱視の目を積極的に使わせ、視力の発達を促す治療です。最初は見えにくいため大変なトレーニングですが、治療効果は証明されていますので、お子さんを励ましながら継続することが大切です。
点眼治療:健眼に調節(ピント合わせ)を麻痺させるアトロピンを点眼し、近くを見るときに弱視眼を優位に使うことでトレーニングを行う治療法です。
斜視弱視外来では、視能訓練士と連携して必要な検査、治療を行っています。発達期にある小児の患者さんは良好な視力と両眼視機能の獲得、年齡の高い小児や成人の患者さんは症状や悩みの軽減を目標に治療を行っています。丁寧な説明を心がけていますが、ご心配なことや疑問点がありましたら担当医師やスタッフに遠慮なくご相談ください。
(文責:西川 典子, 2024/07)
糖尿病網膜症とは、血糖値が高い状態が長く続くことにより、目の網膜に広がっている毛細血管が傷害され、失明に至ることもある病気です。重症になるまで視力低下などの自覚症状がないため、糖尿病と診断されたら眼科の受診が必要となります。全世界の糖尿病患者さんのうち、何らかの糖尿病網膜症をもつ患者さんは約3人に1人とされており、糖尿病網膜症をもたない患者さんでも年間に4%は糖尿病網膜症を発症すると言われています。糖尿病による失明予防のためには血糖コントロールが基本ですが、定期的な眼底検査が必要不可欠です。
糖尿病網膜症の診察や治療をする上で、大変有用な多くの診療機器を取り揃えています。
治療は、従来から行われている、進行した糖尿病網膜症に対する網膜光凝固術(レーザー治療)や硝子体手術も行っています。パターンレーザーといって、治療時間が短く、痛みの少ないレーザー機器での治療が可能です。視力に最も大事な部分である黄斑がむくんでしまう、糖尿病黄斑浮腫に対しては、ステロイドや抗VEGF抗体などの薬物を注射する治療も、外来で当日に行うことが可能です。症例に合わせて、最良の治療法を提案させていただきますので、ご不明な点がございましたらご遠慮なくお申し付けください。
(文責:今野 杏美 2024/07)
ぶどう膜炎とその他の眼炎症性疾患の診療を行っています。
ぶどう膜炎とは、眼の中の血管の豊富な膜である脈絡膜?毛様体?虹彩を中心に炎症を起こす病気です。原因としてはウイルス感染や自己免疫などいろいろあり、弱い炎症ですぐに治るものから、強い炎症で長引いたり繰り返したりするものまであります。
当院では他の眼科クリニックから紹介いただき、原因検索や治療が必要な方の診療を行っております。診療の流れとしては、まず原因の特定をできる限り進めることとなります。また、同時に炎症の状態にそった治療を行います。その後、原因が明らかになったところで、それに即した治療を加えていきます。ベーチェット病や重症難治性ぶどう膜炎に対しては、抗TNF-α抗体も使っており、視機能の維持改善に効果をあげています。
ぶどう膜炎の他に、強膜炎や血管炎(側頭動脈炎?ANCA関連血管炎?SLEなど)により眼に障害を起こした際の治療も内科と連携し行っています。
それぞれの疾患、それぞれの患者様に、最善の治療のできるよう心がけて、診療しております。
(文責:室野 真孝, 2024/07)
未熟児網膜症とは
未熟児網膜症外来では、月曜と金曜の午前中に、旭川医大の新生児集中治療室(NICU)の病棟に出張し、未熟児網膜症の疑いのある新生児に対して細隙灯検査、眼底検査を実施しております。さらに慎重な経過観察が必要な症例には、週2~3回の診察を行っています。未熟児網膜症は、在胎週数34週未満、出生体重が1800g未満の低出生体重児が生後3~6週ごろに発症しやすい、網膜の血管の未熟性に基づく疾患です。網膜血管は胎生9ヶ月頃にほぼ完成するとされていますが、それ以前に出生した場合、眼球内での酸素濃度を含めた環境の変化により、網膜血管の異常成長を引き起こし発症します。悪化すると網膜剥離に進行し、失明の危険にさらされます。
午後からは、抗血管内皮増殖因子硝子体注射やレーザー治療を受けたNICU退院後の未熟児網膜症患児を中心に眼底検査を予約にて適宜行っています。
治療法について
近年、未熟児管理が進歩して低出生体重児の生存率が高くなるにつれ、重症の未熟児網膜症症例は増加しています。進行例に対しては、新生児の負担を最小限に抑えつつ、抗血管内皮増殖因子(anti-VEGF)の硝子体注射や双眼倒像を用いたレーザー治療を実施します。さらに、網膜剥離まで進行した症例には、冷凍凝固、バックリング術、硝子体手術などで対応します。(文責:高橋 賢伍, 2023/10)
目の奥の内側の神経の一部が弱くなり、視野が狭くなる病気を緑内障といいます。 目の硬さ(眼圧)が非常に高いと緑内障になる可能性は高まりますが、日本人では、眼圧が問題ないのに緑内障になるタイプが最も多いです。 他にも、目の炎症のせいで眼圧が高くなったり、おくすりの副作用で眼圧が高くなったりすることもあります。
旭川医科大学眼科では毎週火曜日午前、木曜日午前に緑内障外来を開設しており、他の医療機関からご紹介いただいた患者様の診療にあたっております。
緑内障は日本での失明原因として最も多い病気です。40歳以上の人のおよそ20人に1人が緑内障と言われていますが、病気が進行するまでは症状がなかなか出ないことも多いです。緑内障でダメージを受けた神経を元に戻すことは残念ながら現在の医学ではできませんが、目の圧を下げることで進行を緩やかにできるとされています。
当院緑内障外来では最新の画像診断装置を併用することにより、より精度の高い緑内障診療を提供しております。最も割合の多い開放隅角緑内障では、点眼による薬物治療、レーザー治療を行い、それでも不十分と判断される場合は手術を検討します。当院では線維柱帯切除術、線維柱帯切開術(眼内法、眼外法)、チューブシャント手術、プリザーフロマイクロシャント手術、白内障手術併用眼内ドレーン挿入術などを年間約200例実施しており、経験豊富な医師による施術と術後管理を受けることが可能です。緑内障には多くの病型があり、治療法も病型によって異なります。我々は、個々の患者様の緑内障病型、年齢、重症度、眼圧の経過などに応じて、患者様に応じた治療を提案しています。
(文責:神谷 隆行, 2024/07)
ロービジョン外来は、毎週火曜日の午前と木曜日に行っていますが、主治医からの完全予約制です。旭川医大眼科に通院していない患者さんでも、火曜日の午前の枠で直接受け付けています。ご希望の方は、通院中の眼科主治医から地域医療連携室を通して直接予約できます。
眼科の病気の中には、最先端の治療を行っても、現在の医学では十分な視機能回復が困難なものがあります。ロービジョン外来では、現在保持されている物を見るための働き(視機能)をいかに上手に使えるかを評価して適切な補装具を判断し、患者さんができるだけ快適な生活を送れるよう支援するロービジョンケアを行っています。視力が悪い人のみならず、見え方が悪いと感じている全ての人が対象となります。実際のご要望としては、「読み書きがしたい」と「まぶしさを取り除きたい」が多くを占めます。
見え方に関するケアのみならず、はじめて白杖を使用する際の相談ならびに白杖を使用した歩行訓練や、視力障害を有する方が自分自身で化粧をするブラインドメイクの紹介、公的補助などの社会保障に関する情報を医療ソーシャルワーカーと協力して提供することもありますので、まずは、どのようなことに不便を感じているのか、ご相談いただくことが第一歩となります。
旭川医大眼科では、厚生労働省主催視覚障害者用補装具適合判定医師研修会を修了した医師が中心となって、1997年12月からこの外来を行ってきました。2012年からロービジョン検査判断料算定届出施設となり、2013年から北海道眼科医会の運営するロービジョンケア連携推進プログラムである、スマートサイト北海道版のロービジョンケア拠点眼科医療機関にも登録されています。
(文責:石子 智士, 2019/05/20)